Тяжелое заболевание, проявляющееся преимущественно системным поражением мышц (полимиозит), а также кожных покровов и неяркой, но частой висцеральной патологией - это дерматомиозит (dermatomyositis). Возможна взаимосвязь, отмечаемая особенно часто среди взрослых больных (у 15 - 24%) данной болезнью и опухолевым процессом, что легло в основу разделения заболевания на первичный - идиопатическии и вторичный - опухолевый. Из этой статьи вы узнаете основные причины и симптомы дерматомиозита у детей, а также способы лечения дерматомиозита и методы диагностики заболевания.
Причины дерматомиозита
До настоящего времени этиология окончательно не выяснена. Обсуждается роль латентной вирусной инфекции, которая, очевидно, иногда передается трансплацентарно в эмбриональном периоде еще до становления иммунокомпетентной системы. Этим, по-видимому, и объясняется несовершенство иммунных механизмов защиты по отношению к данному вирусу. В прямой взаимосвязи с этой концепцией рассматриваются вопросы семейно-наследственной предрасположенности, генетической основы болезни. С целью подтверждения последнего изучается частота определенных сублокусов HLA-антигенов у больных.
Патогенез дерматомиозита
В развитии симптомов заболевания определенную роль играют изменение реактивности организма, участие иммунных и аутоиммунных реакций. Подтверждением являются анамнестические указания на высокую частоту проявлений экссудативного диатеза у больных в раннем возрасте, наличие аллергических реакций в ответ на воздействие определенных факторов внешней и внутренней среды (инсоляция, охлаждение, профилактические прививки, введение гамма-глобулина, лекарственные препараты и т. д.) Предполагается, что все это создает преморбидный фон, определенную готовность макроорганизма к неадекватному ответу с развитием клинической картины заболевания. Однако в сравнении с другими диффузными болезнями соединительной ткани (СКВ, ССД, смешанное заболевание соединительной ткани, синдром Шегрена) при дерматомиозите нарушение иммуногенеза выражено слабее. Тем не менее на высоте активности процесса в стенках сосудов пораженных мышц и в базальной мембране эпидермиса кожи при иммунофлюоресцентном исследовании выявляется отчетливое интенсивное свечение иммунных комплексов.
Васкулит - признак дерматомиозита у ребенка
Распространенный васкулит, симптомы и признаки которого у ребенка удается установить значительно чаще, чем у взрослых больных, является важным звеном патогенеза. Отмечаются повышенная проницаемость сосудистых стенок, периваскулярная лимфоидно-макрофагальная инфильтрация, свидетельствующая о гиперчувствительности замедленного типа, нарушается гемодинамика на уровне микроциркуляции и более крупных сосудов, развивается склероз сосудистых стенок.
Васкулиты лежат в основе генерализации заболевания, полиморфизма клинических проявлений, тяжелых некробиотических процессов с последующими функциональными и органическими изменениями пораженных органов и тканей. Отмеченная выше связь с опухолевым процессом, чаще злокачественного характера, определяет возможное участие аутоиммунных механизмов в развитии заболевания с участием специфического опухолевого антигена. Поэтому при разрушении опухоли под воздействием консервативной терапии состояние больных дерматомиозитом резко ухудшается в связи с нарастанием антигена в крови и, наоборот, при оперативном удалении опухоли проявления заболевания исчезают.
Несмотря на то что сосудистая патология в значительной мере определяет генерализацию и полиморфизм клинических проявлений, основные и наиболее тяжелые поражения касаются мышечных воловдр миофибриллярного аппарата. Развитие миозита создает характерную клиническую картину заболевания. Деструктивные и некротические процессы в мышечной ткани сопровождаются выбросом в периферическую кровь ферментов, принимающих участие в мышечном сокращении (креатинфосфокиназы), а также других энзимов и креатина. Подобные сдвиги особенно отчетливо выражены в активном периоде болезни.
Симптомы дерматомиозита у детей
Первые характерные симптомы, которыми проявляется дерматомиозит, встречаются у мальчиков старше 3 лет и среди девочек. Примерно у 1/3 больных имеет острое, бурное начало с высокой лихорадки, быстро нарастающей мышечной слабости, резко или умеренно выраженных миалгий, кожных изменений и поражения слизистых оболочек. В подобных случаях в числе первых симптомов дерматомиозита могут быть отек кожи, подкожной клетчатки, мышц, а также суставной синдром, висцеральные проявления болезни.
У остальных заболевание начинается подостро. Появляются субфебрильная температура, неяркие кожные изменения, умеренная мышечная слабость, которая у некоторых больных может присоединиться и позднее, изредка наблюдаются ограниченные отеки мягких тканей. Характерно последовательное появление симптомов, общее состояние при этом нарушается мало, начало болезни растягивается на 2-3 нед.
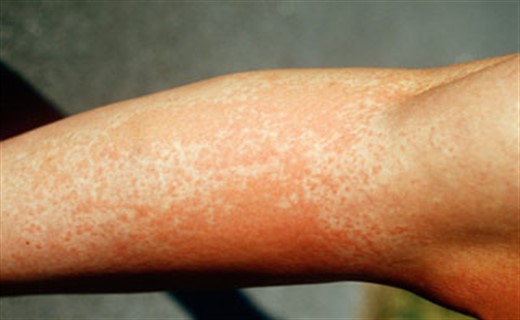
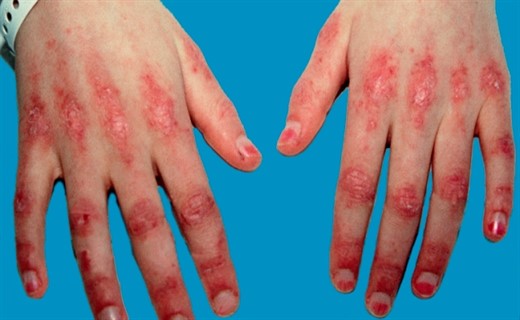
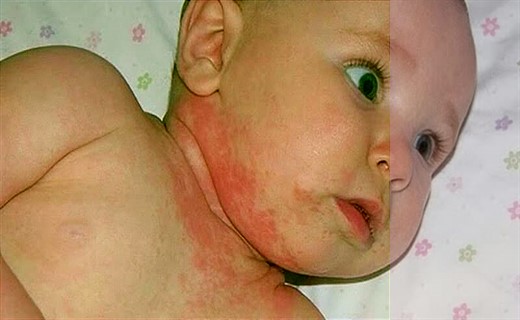
Симптом дерматомиозита у ребенка: поражения кожи
Поражение кожи в типичных случаях характеризуется лиловой эритемой и отеками, обычно локализующимися в параорбитальной области. Они создают патогномоничный признак заболевания, известный как "дерматомиозитные очки", или "полумаска". Почти у всех больных отмечаются симметричные эритематознолшювые участки кожи и атрофические рубчики над разгибательными поверхностями суставов. Нередки также телеангиэктазии в области верхних век, "сосудистый венчик" (капилляриты) на ладонях, кончиках пальцев, симметричный мраморный рисунок кожи лица, туловища. Характерны нарушения трофики с развитием некрозов мягких тканей различной локализации. Отмечаются сухость и шелушение кожных покровов, гипер- и депигментированные участки. Иногда наблюдается кальциноз подкожной клетчатки с образованием свищей и выраженной перифокальной реакцией. Все описанное создает картину так называемой пойкилодермии (пойкило дерматомиозит).
Почти у всех больных отмечается поражение слизистых оболочек полости рта, верхних дыхательных путей, конъюнктивы, влагалища. Наблюдаются как полиартриты, так иполиартралгии. Обычно поражаются симметрично лучезапястные, коленные, голеностопные и межфаланговые суставы. Полиартриты чаще носят подострый характер. Может развиться кальцификация суставной капсулы.
Симптомы появления дерматомиозита у детей: поражение мышц
Главная особенность, которой отличается дерматомиозит - это поражение мышц. В процесс вовлекаются преимущественно скелетные мышцы, симметрично и почти диффузно, с акцентом на проксимальную группу. Поражаются также мимические, окулярные, глоточные и жевательные мышцы. Это сопровождается мышечной слабостью, иногда вплоть до полной обездвиженности больного, нарушением акта глотания (пища выливается через нос), дизартрией, гнусавостью голоса или афонией. Снижается дыхательная экскурсия грудной клетки. Мышечной слабости сопутствуют миалгии. При пальпации мышц определяется их тестоватая консистенция с очаговой плотностью. Развиваются гипотрофия и кальциноз - основная причина сухожильно-мышечных контрактур и инвалидности. Клинические признаки поражения мышц сопровождаются изменениями на электромиограммах, соответствующими степени тяжести заболевания.
Симптом, которым проявляется дерматомиозит у ребенка: поражение респираторной системы
Частым клиническим симптомом является поражение респираторной системы. Выявляется дыхательная недостаточность в связи с поражением дыхательных мышц, включая диафрагму, а также легких и плевры. Благодаря вовлечению в патологический процесс дыхательной мускулатуры и глоточных мышц легко возникает аспирация слюны и пищи с последующим развитием аспирационной бронхопневмонии. Последняя нередко принимает затяжное течение. Кроме того, значительное снижение вентиляции легких, особенно в задне-нижних отделах, и расстройства кровообращения при этом создают в разгар заболевания благоприятную почву для банальной бронхопневмонии, или интерстициальной пневмонии. Легочный синдром в большинстве случаев сочетается с явлениями плеврита сухого или экссудативного с небольшим выпотом. Наряду с этим иногда наблюдается клинико-рентгенологическая картина острого легочного васкулита или плеврита с массивным выпотом. В основе подобных изменений может лежать собственно дерматомиозит, нередко осложненный вторичной инфекцией. Однако все случаи, протекающие с атипичным легочно-плевральным синдромом, требуют тщательного отдифференцирования от туберкулеза.
Симптом, характеризующий дерматомиозит у детей: поражение сердца
При поражении сердца следует иметь в виду диффузный или очаговый миокардит, а также миокардиодистрофию. На высоте активности заболевания может развиться эндокардит, который обычно протекает скрыто, но иногда сопровождается формированием органического порока сердца. Возможен и перикардит с характерной завуалирован-ностью клинических симптомов. Изредка наблюдаются симптомы коронарита, вплоть до развития инфаркта миокарда. Сердечно-сосудистая недостаточность несвойственна этому зааболеванию, но у отдельных больных она может развиться и даже стать причиной смерти.
Симптом дерматомиозита у ребенка: поражение нервной системы
Поражение нервной системы обусловлено диффузным васкулитом. В зависимости от локализации последнего может быть патология центральных и периферических отделов нервной системы в виде энцефалита, менингоэнцефалита, локального поражения подкорковых образований или коры большого мозга, провоцирующего соответственно хорееподобные гиперкинезы, эпилепсию и т. д. Если у ребенка дерматомиозит, иногда появляются симптомы поражения черепных нервов (чаще вовлеченность в процесс глазодвигательных, зрительного, тройничного нервов). Возможны различные варианты нарушения чувствительности: гиперестезии, гипостезии и парестезии, иногда выражен корешковый синдром. Отмечаются симптомы, указывающие на участие вегетативной нервной системы в общем процессе; развиваются астеноневротические реакции.
Симптом, которым проявляется дерматомиозит у ребенка: изменения глазного дна
Они встречаются нередко и отличаются полиморфизмом. Чаще наблюдается симметричное сужение артерий сетчатки и неравномерное утолщение их стенок, иногда с сопутствующим умеренным или выраженным расширением вен. Могут также отмечаться геморрагии и плазморрагии по ходу сосудов, около диска зрительного нерва, нечеткость контура зрительного нерва. Изменения глазного дна обычно обратимы, однако иногда могут прогрессировать и привести к частичной или полной атрофии зрительного нерва. Лечение должно быть начато оперативно.
Симптомы заболевания дерматомиозитом у ребенка: поражение желудочно-кишечного тракта
Поражение желудочно-кишечного тракта нередко определяет тяжесть клинической картины заболевания. Особенно серьезным является развитие эзофагита, гастродуоденита, энтероколита, которые могут быть обусловлены как катаральным воспалением слизистой оболочки, так и эрозивно-язвенным процессом с возможной перфорацией стенки соответствующих отделов желудочно-кишечного тракта. Такие симптомы, как боли в животе, могут быть вызваны и нарушением вегетативной регуляции, что приводит к спастическим и атоническим явлениям: запору, поносу, иногда недержанию кала.
Как правило, почки не вовлекаются в патологический процесс. Может наблюдаться протеинурия, иногда микрогематурия и цилиндрурия без нарушения функционального состояния почек. Очень редко, когда выявлен дерматомиозит у малыша, у него имеет место миоглобинурия с явлениями почечной недостаточности.
Из других симптомов следует отметить непостоянную температурную реакцию, обычно субфебрильного типа. Характерна прогрессирующая общая дистрофия. Возможны поражения зубов, оссальгии, остеолиз и т. д. На высоте активности может развиться нормохромная анемия, реже и особенно на фоне кортикостероидной терапии - умеренный лейкоцитоз с некоторым сдвигом влево, но иногда появляется тенденция к лейкопении. Увеличение СОЭ обычно отражает значительную остроту заболевания.
Для активного дерматомиозита характерно повышение содержания ферментов (креатинфосфокиназы, лактатдегидрогеназы, аспарати аланинаминотрансфераз, альдолазы) и креатина в сыворотке крови. Обнаруживаются умеренное повышение уровня иммуноглобулинов, особенно класса G, снижение титра сывороточного комплемента. В редких случаях выявляется АНФ в низких титрах или устанавливается наличие единичных LE-клеток (до 0,4%), антител к ДНК (преимущественно II типа).
Клинические рекомендации о дерматомиозите у ребенка
Течение может быть острым, подострым и первично-хроническим. Выделяют также 3 степени активности патологического процесса:
- При III (высокой) степени активности возможны такие симптомы: повышение температуры до фебрильной, ярко выраженные изменения кожи с очаговым или распространенным отеком, артралгии, диффузное поражение мышц с уплотнением их и болевым синдромом, явлениями дизартрии, афонии, дисфагии, значительным ограничением экскурсии грудной клетки. Висцеральные проявления болезни разнообразны, но строго обязательны. Отмечаются резкие изменения на ЭМГ в виде значительного сужения амплитуды колебаний, вплоть до "биоэлектрического молчания"; существенно повышается содержание сывороточных ферментов, а также креатинина крови (в 3 - 5 раз) и мочи, увеличивается СОЭ.
- При II (умеренной) степени активности температура нормальная или субфебрильная, кожные изменения и поражение мышц менее тяжелые, отек тканей умеренный и носит очаговый характер. Однако мышечная слабость и миалгии заметно ограничивают двигательную активность ребенка, отмечаются дизартрия, преходящая дисфагия, артралгии и т. д. Могут наблюдаться изменения внутренних органов. Показатели ферментативной активности сыворотки крови, содержание креатина в крови и моче, данные ЭМГ меньше, чем при III степени, отклоняются от нормы.
- При I (минимальной) степени активности температура тела нормальная, имеются лишь неотчетливая лиловая эритема кожи, верхних век и разгибательной поверхности суставов, а также мраморность, преимущественно в дистальных отделах рук и ног. Мышечная слабость выявляется лишь при нагрузке. Симптомы: изредка голос приобретает гнусавый оттенок, выявляются очаговый миокардит, вегетативные расстройства; отсутствуют существенные изменения лабораторных показателей и ЭМГ.
- Острое течение дерматомиозита характеризуется в начальном периоде высокой активностью и быстрым развитием (за 3 - 6 нед.) тяжелой полисистемной клинической картины заболевания.
- Подострое течение отличается умеренной активностью и более медленным (в среднем за 7 мес.) распространением поражений по органам.
- Первично-хроническое течение характеризуется низкой активностью и поражением в основном кожи и мышц.
Независимо от варианта течения у ряда больных после острого периода наступает длительная ремиссия, но иногда заболевание приобретает волнообразное или непрерывно-рецидивирующее течение. Поэтому лечение нужно начинать как можно скорее. В редких случаях остро или подостро развившийся процесс принимает "галопирующий" характер, не поддающийся комплексной терапии, и быстро завершается летальным исходом. Острое и подострое течение может в дальнейшем, в среднем через 3 года, сменяться хроническим с периодами ремиссий и обострения заболевания.

Диагностика дерматомиозита у детей
Основными диагностическими критериями являются лиловая параорбитальная эритема, иногда с отеком ("дерматомиозитные очки"), поражение кожи над разгибательными поверхностями суставов, нередко приводящее к атрофическим рубчикам, симметричное поражение скелетных мышц, преимущественно проксимальных групп (слабость, боли, отеки, гипотрофия), а также глоточных и гортанных мышц. Дополнительными критериями болезни служат:
- температурная кривая неправильного типа, недомогание, анорексия, потеря массы тела, пойкилодермия, распространенные отеки кожи и подкожной клетчатки, сосудистый стаз, некрозы;
- поражение слизистых оболочек;
- сухожильно-мышечные контрактуры, артралгии;
- миокардит, поражение периферической и центральной нервной системы и др.
Важное значение в оценке активности болезни имеют повышение показателей лактатдегидрогеназы, креатинофосфокиназы, аминотрансфераз, альдолазы, гиперкреатинурия, увеличенная СОЭ, диспротеинемия. Диагноз дерматомиозит подтверждается данными ЭМГ и морфологического исследования кожи и мышц.
Как диагностируют дерматомиозит у ребенка?
Следует проводить дифференциальный диагноз дерматомиозита и других диффузных заболеваний соединительной ткани. Эритема на лице в сочетании с лихорадкой, поражением суставов и различными висцеритами требует исключить прежде всего системную красную волчанку, при которой кожные изменения имеют более яркий оттенок, в то время как характерна лиловая эритема. Волчаночный миозит более быстро поддается кортикостероидной терапии. Системной красной волчанке свойственны такие изменения, как панцитопения, наличие LE-клеток и АНФ в крови, в то время как активному дерматомиозиту - высокий уровень ферментов сыворотки крови, гиперкреатинурия.
Иногда ранние клинические симптомы и признаки (артралгии, полиартрит, поражение сердца в сочетании с лихорадкой) служат основанием для первичного диагноза ревматизма или ревматоидного артрита. Однако лиловая эритема и поражение скелетных мышц (слабость, отеки, боли) помогают правильно распознать заболевание.
Дифференциальный диагноз дерматомиозита
Наиболее сложен дифференциальный диагноз дерматомиозита и склеродермии без типичных кожных изменений. Следует помнить, что кальцинаты при ССД локализуются в основном в области пальцев рук и периартикулярно, а при дерматомиозите - преимущественно в мышцах; при ССД дисфагия обусловлена нарушением перистальтики, главным образом в нижних отделах пищевода, а при этом заболевании она является следствием вовлечения в процесс мышц глотки и верхнего отдела пищевода; учитываются и другие особенности каждой из этих болезней.
Распространенный сосудистый стаз, язвенные процессы и некрозы мягких тканей с последующим рубцеванием, а также наличие мышечной симптоматики нередко затрудняют дифференциальную диагностику дерматомиозита и узелкового периартериита. Однако преимущественно проксимальная локализация сосудистых изменений, данные реовазографии, наличие некрозов и язвенных процессов, преобладание болевого синдрома, протекающего по типу каузалгического, над слабостью, отсутствие симптомов поражения дыхательных и глоточных мышц дают возможность отграничить это заболевание от дерматомиозита.
Диагностические критерии дерматомиозита
Высокая температура, головокружение, тошнота, рвота, глазодвигательные нарушения, слабость и ригидность затылочных мышц, быстро присоединяющиеся симптомы миогенного бульбарного паралича при остром дерматомиозите дают основание заподозрить острое инфекционное воспаление мозга и его оболочек - энцефалит, менингит, менингоэнцефалит. При этом для дифференциальной диагностики, помимо клинико-лабораторных данных, большое значение имеют исследования спинномозговой жидкости, обычно не обнаруживающие отклонений в случаях дерматомиозита, а также результаты электромиографии и морфологических исследований биоптатов мышц. Однако следует помнить, что болезнь может протекать с клинической картиной энцефалита и даже менингоэнцефалита, в основе которых лежит диффузный васкулит мозга как проявление основного процесса.
Лечение дерматомиозита у детей
Терапия должна быть индивидуальной, последовательной и проводиться с учетом возраста ребенка, особенностей течения заболевания и степени активности его. Основным терапевтическом средством лечения являются кортикостероиды. Из них наиболее часто применяется преднизолон. Определение суточной его дозы и метода введения находится в прямой зависимости от тяжести состояния ребенка и степени активности процесса.
- При I степени активности доза преднизолона в среднем составляет 0,5 мг,
- при II степени - 1,0 мг,
- при III степени - 1,5 мг на 1 кг массы тела в сутки.
У больных с особенно тяжелым, "галопирующим", течением дерматомиозита она может достигать 5 мг/кг в сутки и более. При затруднении акта глотания преднизолон вводят внутримышечно или внутривенно. Однако следует помнить, что парентеральное введение гормонов обеспечивает более быстрый, хотя и кратковременный, эффект. Поэтому в подобных случаях суточная доза препарата, которым проводят лечение, должна быть повышена. Длительность применения максимальной подавляющей дозы в среднем равняется 1 - 2 мес. По мере стихания активности патологического процесса суточное количество преднизолона постепенно уменьшается под контролем показателей клинико-лабораторного и инструментального обследования больного.
При интеркуррентном заболевании, стрессовой ситуации, а также в весенне-летний период темп снижения дозы кортикостероидов замедляется. Уровень поддерживающей дозы колеблется от 2,5 до 20 мг в сутки, полностью прием преднизолона прекращается осторожно с учетом возможного развития синдрома отмены и активации процесса. Обычно длительность лечения кортикостероидами составляет не менее 2*/2 - 3 лет при условии этапности наблюдения. Побочные проявления и осложнения, если они не угрожают жизни ребенка, не должны служить основанием для полного прекращения кортикостероидной терапии.
Как лечить дерматомиозит у ребенка?
- Преднизолон 1,5-2 мг/кг/сут в течение 2-3 мес, затем снижение и поддерживающая доза через день.
- Метотрексат от 2,5 до 7,5 мг/сут в течение 2-3 мес. При снижении активности процесса – аминохинолоновые препараты.
- АТФ по 1 мл 25-30 дней.
- Витамин Е.
- Подводный массаж.
- Ионофорез с лидазой, ронидазой.
- Блокаторы кальциевых каналов.
- Аппликации с 50% раствором димексида.
- При отсутствии эффекта или осложнении кортикостероидной терапии – цитостатики.
- Прозерин в восстановительном периоде.
- В восстановительном периоде назначают анаболические стероиды.
- ЛФК.
Лекарства для лечения дерматомиозита у детей
При наличии тяжелых, неуклонно прогрессирующих, стероидо-резистентных форм, также при осложнениях терапии, когда дальнейшее применение кортикостероидов невозможно (особенно в больших дозах), а необходимость в активной иммунодепрессивной терапии сохраняется, применяются цитостатические средства. Препаратом лечения является метотрексат - антагонист фолиевой кислоты, который назначают по 2,5 - 7,5 мг в сутки и дают в течение 2 - 3 мес. В дальнейшем дозу снижают от первоначальной и применяют длительно, месяцами в комплексе с поддерживающей дозой кортикостероидов. Однако в связи с тем, что у ребенка на фоне основного заболевания часто развиваются трофические нарушения и присоединяется вторичная инфекция, применение цитостатических средств ограничено. Кроме того, цитостатики могут вызвать угнетение гранулоцитопоэза, что требует регулярного контроля за показателями периферической крови (1 - 2 раза в неделю).
С целью повышения терапевтического эффекта в лечебный комплекс наряду с кортикостероидами вводится компламин (теоникол) в средних терапевтических дозах (0,15 - 0,3 г 2 - 3 раза в сутки в зависимости от возраста). Наиболее отчетливо его действие (по данным реовазографии) проявляется при внутримышечном введении по 1 - 2 мл в сутки в течение 10 - 15 дней с последующим применением внутрь. Определенное место в терапии дерматомиозита занимают препараты 4-аминохолинолинового ряда, которые рекомендуются при снижении активности процесса (делагил, хлорохин по 0,125 - 0,5 г/сут или плаквенил по 0,2 - 0,8 г/сут в зависимости от возраста).
Противовоспалительные средства для лечения дерматомиозита у детей
Применение противовоспалительных средств: ацетилсалициловой кислоты, пирозолоновых препаратов (бутадион, реопирин), производных индола (индометацин, индоцид, метиндол), дериватов фенил уксусной кислоты (бруфен). В активной фазе заболевания, особенно при явлениях дисфагии и дизартрии, а также при отчетливом миопатическом синдроме патогенетически оправдано применение антихолинэстеразных средств (прозерин, оксазил, местинон). Эти препараты для лечения назначаются в возрастной дозировке за 20 мин. до еды ежедневно (прозерин - внутрь и под кожу; местинон - внутрь, под кожу и внутримышечно; оксазил - внутрь) в течение 3 - 4 нед. с повторением курса лечения через 20 - 25 дней. При умеренной и минимальной активности дерматомиозита показано лечение 1 % раствором натрия аденозинтрифосфата (АТФ) в виде внутримышечных инъекций по 0,5-1 мл ежедневно в течение 25 - 30 дней (2-3 курса в год). В комплексе с АТФ рекомендуется прием глутаминовой кислоты в возрастной дозировке.
Для лечения кальциноза (умеренная и минимальная активность) используется динатриевая соль этилендиаминтетрауксусной кислоты (Ка2-ЭДТА или трилон Б). Разовая доза препарата, чтобы лечить дерматомиозит - 0,25-1 г (5 - 20 мл 5% раствора). ЭДТА вводят только капельно, внутривенно, в 350-400 мл 5% раствора глюкозы; вливание делают ежедневно в течение 5 дней с последующим 5-дневным интервалом, всего на курс 15 вливаний (2-3 курса в год). Во время введения препарата может развиться синдром тетании, что объясняется быстрым понижением уровня кальция в крови, поэтому вводить №2-ЭДТА следует медленно, не более 10-12 капель в минуту. В интервалах между введениями необходимо повторно определять уровень кальция сыворотки крови и мочи. Такое побочное действие препарата, как жжение на месте инфузии, предотвращается замедлением темпа вливания. Иногда могут наблюдаться озноб, повышение температуры, что заставляет прекратить лечение. Возможны и другие осложнения: тромбофлебит, протеинурия, гематурия.
Препараты, которым лечат дерматомиозит у ребенка
Антибиотики (широкого спектра действия, желательно полусинтетические в сочетании с нистатином) назначаются по показаниям. При лечении необходимо применение курсов витаминов С, B1, В2, В6. Назначаются и витамины А и B12, рутин, антигистаминные, обволакивающие и адсорбирующие, гипотензивные средства, сердечные гликозиды, транквилизаторы и другие препараты, влияющие на процессы тканевого обмена, ферменты, особенно при длительно текущем процессе. В период кортикостероидной терапии рекомендуются препараты калия, вначале постоянно, а затем курсами.
При явлениях упорного дерматита эффективны дериваты кортизона в виде мази. При тяжелых язвенных процессах на коже и подкожной клетчатке с реактивным воспалением используются антисептические средства, а также аппликации витаминов.
Терапия и уход во время лечения дерматомиозита у ребенка
В активной фазе допустимо назначение лишь электрофореза с гипосенсибилизирующими средствами. Остальные физиотерапевтические процедуры, особенно при максимальной и умеренной активности процесса, противопоказаны. Подводный душ-массаж, ионофорез с лидазой и ронидазой назначаются больным с распространенными сухожильно-мышечными контрактурами с большой осторожностью и только в неактивной фазе болезни.
Чтобы вылечить дерматомиозит, лечебную гимнастику и массаж надо начинать очень рано (при уменьшении болевого синдрома) и проводить длительно. При стойких сухожильно-мышечных контрактурах показана механотерапия.
Большое внимание в период лечения и после него уделяется уходу за больными. Питание должно быть богато белком, витаминами, калием. При появлении первых признаков остеопороза ребенка укладывают на щит. С целью уменьшения нагрузки на позвоночник применяют фиксирующие корсеты. При тяжелом поражении дыхательных и глоточных мышц питание осуществляют через зонд, периодически отсасывают мокроту из верхних дыхательных путей. Иногда больные нуждаются в управляемом дыхании. Длительность постельного режима больного зависит от интенсивности болевого синдрома, мышечной слабости, характера изменений сердечно-сосудистой и дыхательной систем. Однако следует избегать длительного пребывания ребенка в постели в связи с опасностью развития контрактур.
Прогноз лечения наиболее благоприятен у больных, имевших однократный острый эпизод дерматомиозита с последующей стойкой ремиссией при волнообразном течении заболевания. Гораздо серьезнее прогноз при рецидивирующем течении патологического процесса. В последнем случае значительно повышается процент инвалидности и летальности. Инвалидность обусловлена распространенной мышечной гипотрофией, кальцинозом, нередко диффузного характера, и тяжелыми сухожильно-мышечными контрактурами.
Среди причин смерти на первом месте по частоте стоит дыхательная недостаточность, развивающаяся в связи с длительным и распространенным поражением дыхательных мышц, пневмонией, на втором - трофические нарушения желудочно-кишечного тракта и дыхательных путей, что сопоовождается эрозивно-язвенным процессом различной локализации вплоть до перфорации и кровотечения. Причиной смерти могут быть также присоединение инфекции, развитие сепсиса. Летальность чаще всего наблюдается в первые два года как появились симптомы болезни.
Профилактика дерматомиозита
Первичная профилактика предусматривает необходимость выделения группы детей, которым угрожает развитие диффузных заболеваний соединительной ткани. У них с особой осторожностью следует проводить вакцинацию, применять антибиотики, сульфаниламиды, вводить гамма-глобулин, переливать плазму, кровь. В некоторых случаях им необходимо дать отвод от профилактических прививок.
Вторичная профилактика требует организации диспансерного наблюдения (желательно кардиоревматолога), направленного на предупреждение рецидивов и прогрессирование болезни. Больные освобождаются от всех профилактических прививок. Бициллино профилактика противопоказана. Необходимо исключить возможность инсоляции, физиотерапевтических процедур, физического переутомления, переохлаждения, необоснованной лекарственной терапии, стрессовых ситуаций. Дети, у которых был дерматомиозит, после выписки из стационара показаны систематические занятия лечебной гимнастикой, легкий массаж. Большое внимание уделяется предохранению больных от интеркуррентных заболеваний, санации очагов хронической инфекции. Для мальчиков и девочек, продолжающих получать кортикостероидную терапию, следует организовать обучение на дому. Лишь при очень низкой дозе стероидных препаратов допустимо посещение школы с добавочным одним или двумя выходными днями в неделю.
Теперь вам известна информация о симптомах и лечении дерматомиозита у детей.

