Острая сердечная недостаточность (ОСН) - динамическое состояние, при котором сердечный выброс не способен обеспечить метаболические потребности организма в кислороде и других субстратах. Из этой статьи вы узнаете основные причины и симптомы болезни, о том, как проводится лечение острой сердечной недостаточности у детей, и какие меры профилактики вы можете проводить, чтобы оградить ребенка от этого заболевания.
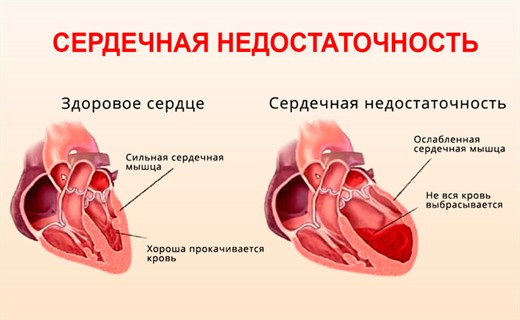
Причины острой сердечной недостаточности
В ее возникновении существуют два основных механизма, которые приводят к снижению сократительной способности миокарда. В первом случае снижение функции миокарда происходит в результате перегрузки сердца, когда оно неспособно совершать ту работу, которая от него требуется, а компенсаторные возможности исчерпаны. Это так называемая гемодинамическая недостаточность сердца. Она возникает в результате перегрузки сердца при врожденных и приобретенных пороках сердца, нарушении обменных процессов в миокарде на фоне его гипертрофии, реже при гипертонии большого или малого круга кровообращения.
Во втором случае первично нарушается метаболизм миокарда, обусловленный главным образом расстройством обменных и энергетических процессов в сердечной мышце в результате острой гипоксии, интоксикации, аллергических реакций. Этот вид называют энергетически-динамической недостаточностью. Значительно чаще она встречается у детей и носит, как правило, острый характер.
Деление ОСН на энергетически-динамическую и гемодинамическую подчас носит условный характер.
Развитие острой сердечной недостаточности
Острая сердечная недостаточность чаще всего развивается вследствие бактериального и токсического поражения миокарда при токсической пневмонии, гриппе, кишечных инфекциях, ревматических миокардитах и пороках сердца, миокардите дифтерийном и брюшнотифозном, остром нефрите, длительно существующих анемиях. Причинами заболевания могут быть врожденные и приобретенные пороки сердца, авитаминоз (витамины группы В), электролитная недостаточность (калиевый дефицит) при перитонитах и кишечных токсикозах, острая гипоксия, различные виды экзогенных отравлений и исходная слабость миокарда (врожденные кардиты и кардиомиопатия).
Правожелудочковая недостаточность сердца может развиться при тяжелой форме бронхиальной астмы, хронической пневмонии, пороках правого сердца, эмфиземе легкого, спонтанном пневмотораксе. Чрезмерное внутривенное введение при инфузии солевых растворов, плазмы, крови и др. без контроля венозного давления также может привести к острой перегрузке сердца, особенно у больных с пневмонией. Рентгеноконтрастные вещества, некоторые гиперосмолярные растворы (например, глюкоза) тоже могут вызвать сильное сужение сосудов малого круга кровообращения и послужить причиной развития СН.
Острая сердечная недостаточность у ребенка развивается по лево-, правожелудочковому и комбинированному типу. Правожелудочковая недостаточность развивается при тяжелой легочной патологии, во время операции при быстром проведении инфузионной терапии без контроля центрального венозного давления. Левожелудочковая недостаточность чаще встречается у детей с ревматическими пороками сердца, острым миокардитом и нефритом.
В оценке заболевания большое значение имеет степень ее выраженности. Г.Ф.Ланг (1934 г.) предложил выделять 4 степени сердечной недостаточности (Н1, Н2А, Н2Б, Н3). Этой классификацией с небольшими видоизменениями пользуются в педиатрии и в настоящее время. В интенсивной терапии удобнее разделение болезни на компенсированную и декомпенсированную (I и II степени).
Патогенез острой сердечной недостаточности
Для правильного понимания патогенеза и лечения сердечно-сосудистой недостаточности необходимо знание обменных биохимических процессов, лежащих в основе сердечной деятельности.
Процессы обмена веществ в сердечной мышце имеют три основные фазы:
- освобождение энергии;
- сохранение энергии;
- использование энергии.
Энергия образуется в результате гликолиза, окисления жирных кислот и пировиноградной кислоты и дегидрогенизации в цикле Кребса трикарбоновых кислот. Сохранение энергии осуществляется посредством деятельности ферментов, переносящих водород. В процессе окислительного фосфорилирования энергия водорода превращается в энергию конечной связи АТФ и через креатинкиназу - в креатинфосфат. В фазе использования энергии конечная богатая энергией фосфатная связь АТФ переводится в сократительный процесс, что приводит к выполнению механической работы.
Сокращение сердечных миофибрилл происходит под влиянием движения ионов в сердечных клетках в результате деполяризации и реполяризации мембраны. Ионы натрия поступают в клетку, происходит деполяризация мембраны, вслед за натрием в клетку поступают ионы хлора и кальция, а из клетки начинают выходить ионы калия - фаза реполяризации. Во время диастолы натрий покидает клетку, а калий возвращается в нее. Это движение происходит активно с помощью транспортного механизма клетки - калий-натриевого насоса, работающего за счет энергии АТФ.
Приступ острой сердечной недостаточности
Если возникла острая сердечная недостаточность, то у ребенка нарушается водно-электролитный баланс, что приводит к задержке в организме воды и солей, причем ионы натрия задерживаются сильнее, чем вода. Ионы натрия, накапливаясь внутри клеток, вытесняют оттуда ионы калия. Эти сдвиги усиливаются вследствие нарушения почечной экскреции натрия и калия. Сердечная недостаточность приводит к нарушению кровообращения почек, в результате чего понижается фильтрация и повышается реабсорбция натрия в организме, что ведет в свою очередь к усиленному выделению почками калия. Ведущая роль в этих нарушениях принадлежит экстракардиальным, особенно нервным и гормональным, факторам. Наиболее важными причинами нарушения сократительной функции сердечной мышцы являются кислородное голодание мышцы, и нервно-трофические изменения в ней, в результате чего происходит недостаточная выработка энергии в форме макроэргических фосфорных соединений (АТФ, фосфокреатинин и др.)
В результате нарушения обмена веществ в миокарде и наступившего вследствие этого ухудшения сократительной способности сердечной мышцы уменьшается выброс крови из полости сердца, что ведет к сложным гемодинамическим нарушениям, уменьшению минутного объема крови, повышению венозного давления, увеличению объема циркулирующей крови (ОЦК). При гипоксии в сердечной мышце уменьшается содержание макроэргических фосфорных соединений, гликогена, увеличивается количество молочной и пировиноградной кислоты, угнетается активность тканевых ферментов, изменяется баланс электролитов - увеличивается содержание внутриклеточного натрия и снижается внутриклеточный калий. Кислородное голодание оказывает неблагоприятное действие и на проводящую систему сердца.
Симптомы заболевания острой сердечной недостаточностью
Клинические проявления острой сердечной недостаточности:
- Тахикардия, которая возникает вначале как компенсаторная реакция сердца при снижении сократительной способности миокарда и уменьшении ударного объема сердца, для поддержания адекватного минутного объема кровообращения;
- Одышка, которая также возникает как компенсаторная реакция. Рост заболевания, приводящий к нарушению легочного газообмена, еще больше увеличивает одышку с вовлечением в дыхание вспомогательных мышц;
- Расширение границ сердца. Практически важно не только определить расширение сердца, но и установить, является ли это следствием дилатации, компенсаторной или миогенной гипертрофии;
- Цианоз кожных покровов и слизистых оболочек, обусловленный сниженным кровоснабжением тканей и недостаточным их снабжением кислородом - симптомы острой сердечной недостаточности. В результате этого в тканях нарушаются обменные процессы, увеличивается доля анаэробного гликолиза с накоплением продуктов неполного расщепления и сдвигом реакции в кислую сторону;
- Пастозность кожных покровов и отеки тканей - признак, которым характеризуется острая сердечная недостаточность. Из различных патогенетических механизмов развития этих симптомов большое значение имеют застой крови в большом круге кровообращения, изменение гидростатического и коллоидно-осмотического давления, увеличение проницаемости сосудистой стенки, замедление почечного кровотока, электролитные сдвиги, обусловленные повышенной секрецией альдостерона;
- Увеличение печени - симптом острой сердечной недостаточности. Что свидетельствует о нарушении венозного оттока, застое крови в большом круге кровообращения и сопровождается повышением ЦВД, расширением венозной сети на лице и груди;
- Диспепсические расстройства.
Особенности острой сердечной недостаточности у детей раннего возраста
У детей раннего возраста клиническая картина имеет некоторые особенности. Как правило, острая сердечная недостаточность проявляется:
- раздражительностью ребенка,
- затруднением при кормлении,
- отказом от пищи,
- беспокойством,
- расстройством сна.
Иногда первыми появляются такие симптомы острой сердечной недостаточности: рвота, боли в животе и его вздутие. Больших отеков у детей раннего возраста, даже при выраженном заболевании, как правило, не бывает. Чаще всего отмечаются одутловатость лица, отечность век, напряжение большого родничка, пастозность тканей мошонки, больших половых губ и крестцовой области. Расширение границ сердца определяется не всегда.
При компенсированной СН не требуется проведения интенсивной терапии. Только нагрузочные пробы с использованием методов математического моделирования позволяют выявить ее наличие. Разделение СН на лево- и правожелудочковую справедливо главным образом для гемодинамической формы. В случае энергетически-динамической недостаточности, как правило, наблюдается тотальная сердечная недостаточность.
Острая сердечная левожелудочковая недостаточность
Опасным клиническим проявлением и симптомом левожелудочковой сердечной недостаточности является отек легких. Развивающаяся слабость левого желудочка и снижение его сократительной функции ведут к повышению давления в левом предсердии и легочных венах. Возникает несоответствие между притоком и оттоком крови из малого круга кровообращения, которое сопровождается подъемом капиллярного давления и увеличением фильтрационной поверхности. Повышение давления в капиллярах малого круга кровообращения способствует нарушению газообмена между кровью и воздухом. Прогрессивно нарастает гипоксия, которая еще больше повышает проницаемость сосудистой стенки. При преобладании гидростатического давления в легочных капиллярах над онкотическим начинается пропотевание плазмы в альвеолы. Смешиваясь с воздухом жидкость, вспенивается и заполняет просвет альвеол, что усиливает гипоксию. Нарастают одышка, кашель, появляется шумное клокочущее дыхание, цианоз, развивается выраженная тахикардия. Обильное выделение пенистой мокроты усиливает удушье, усугубляя явления ОСН. При аускультации легких выслушивается большое количество разнокалиберных влажных хрипов, характерный звук крепитации на вдохе. Пульс становится слабым и частым, а тоны сердца выслушиваются с трудом на фоне шумного дыхания. У больных с декомпенсацией сердечной деятельности отмечается снижение артериального давления, а при отсутствии декомпенсации оно повышается. При рентгенологическом исследовании для отека характерно появление облаковидных теней расположенных симметрично с наибольшей интенсивностью в прикорневых зонах. Эти тени сливаются с корнями легких и могут создавать своеобразную картину "крыльев бабочки" - выраженного сосудистого полнокровия легочной ткани.
Острая сердечная правожелудочковая недостаточность
Правожелудочковая сердечная недостаточность проявляется, прежде всего, повышением центрального венозного давления. Типичный признак правожелудочковой недостаточности - застой в печени и ее увеличение. Клинически повышение ЦВД проявляется набуханием яремных вен на шее, их пульсацией с двойной положительной волной. Объясняется это тем, что во время систолы правого желудочка вены не спадаются, а усиленно набухают, так как переполнены кровью. При надавливании на печень можно усилить набухание шейных вен и повысить венозное давление. Печеночно-яремный рефлекс помогает обнаружить правожелудочковую недостаточность. Застой крови во внутренних органах приводит к гипоксии и сгущению крови, что стимулирует эритропоэз.
Диагностика острой сердечной недостаточности
Острая сердечная недостаточность диагностируется, основываясь на данных клинического и инструментального обследования. В педиатрии наиболее широкое распространение получили неинвазивные, электрофизиологические и ультразвуковые методы исследования (ЭКГ, Эхо- и допплеркардиография, рентгенологическое исследование). Среди инвазивных методов часто используется метод определения ЦВД.
ЭКГ позволяет судить об электрической активности миокарда, о наличии перегрузки и гипертрофии различных отделов сердца, о метаболических, гипоксических и электролитных нарушениях в миокарде, а также о состоянии таких функций, как автоматизм, возбудимость и проводимость. В совокупности с клиническими данными это дает представление о состоянии сердечной мышцы.
С помощью эхокардиографии можно выявить изменение объемов камер сердца, толщины их стенок в фазу систолы и диастолы, массы миокарда, определить сократительную и насосную функцию желудочков, оценить характер работы клапанного аппарата сердца. Допплеркардиография позволяет определить характер и скорость кровотока в сердце и крупных сосудах, наличие внутрисердечных коммуникаций.
ЦВД, определяемое в полых венах или в правом предсердии, помогает в диагностике СН, протекающей с преимущественным поражением правых отделов сердца. ЦВД тесно коррелирует с гемодинамическими функциями: возвратом крови в правое сердце и его сократительной способностью. Техника проведения интенсивной терапии предполагает использование катетеризации центральных вен, что позволяет постоянно регистрировать и оценивать ЦВД, которое может находиться в корреляционной зависимости с уровнем ОЦК. Центральное венозное давление отражает способность правого сердца справляться с венозным притоком и перекачивать этот объем крови. Поскольку венозная система способна сокращать свою емкость (под влиянием выделяющегося норадреналина) при уменьшении ОЦК, в ряде случаев гиповолемические состояния могут не сопровождаться снижением ЦВД. Уменьшение ОЦК до 10% обычно не сопровождается изменением ЦВД. В настоящее время настоятельно рекомендуется измерять ЦВД у всех больных, находящихся в критических состояниях. Это особенно важно в тех случаях, когда проводится инфузионная терапия. В клинической практике считают нормальными цифрами ЦВД у детей 40-80 мм вод. ст.
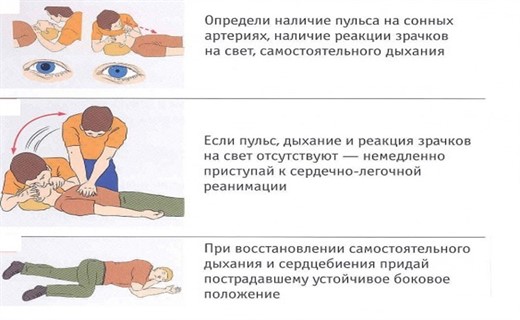
Первая помощь при острой сердечной недостаточности
Лечение острой сердечной недостаточности направлено на ликвидацию гипоксии и гипоксемии,разгрузку большого и малого круга кровообращения, улучшение контрактильных свойств миокарда, коррекцию электролитных расстройств, борьбу с ацидозом.
Применяют длительные ингаляции 30 - 40% смеси увлажненного кислорода, которые повышают напряжение кислорода в миокарде, восстанавливают пониженное тканевое дыхание сердечной мышцы, усиливают сократительную функцию миокарда. Вопрос использования ИВЛ решается в каждом случае индивидуально. Несомненно, что при выраженных симптомах сердечной недостаточности, сопровождающихся, ухудшением общего состояния ребенка ИВЛ является единственным способом поддержания газообмена.
Лечение острой сердечной недостаточности у детей
Для уменьшения притока крови к сердцу необходимо депонирование крови в нижних конечностях (опускание ног или наложение венозных жгутов на 20-30 минут с последующим их медленным распусканием), ускорение выведения жидкости из организма (мочегонные препараты: фуросемид, лазикс в разовой дозе 1-3 мг/кг). Использовать осмодиуретики чтобы провести лечение острой сердечной недостаточности не рекомендуется.
В случае повышения артериального давления используются вазодилататоры (нитропруссид натрия внутривенно в дозе 0,5-5,0 мкг/кг/минуту) или значительно реже ганглиоблокаторы (5% раствор пентамина в дозах от 0,5 до 1,5 мл медленно внутривенно на 20 - 40% растворе глюкозы под контролем давления). Натрия нитропруссид - традиционный вазодилататор, который до сих пор наиболее популярен в большинстве клиник. Вместе с тем при его введении у некоторых детей, у которых диагностирована острая сердечная недостаточность, могут накапливаться цианиды и тиоцианаты, что является основанием для уменьшения весьма частого применении натрия нитропруссида. Лабеталол (блокирует оба вида адренорецепторов), эсмолол ( -адреноблокатор короткого действия) и арфонад (ганглиоблокатор) обладают выраженными сосудорасширяющими свойствами, но эти препараты лечения могут снизить сердечный выброс, что небезопасно для пациентов с желудочковой дисфункцией. Арфонад и эсмолол общепризнаны при лечении расслаивающей аневрезмы аорты.
Для снижения легочно-сосудистого сопротивления используются -адреноблокаторы. В интенсивной терапии остается популярным такой препарат как дроперидол в разовой дозе 0.25 мг/кг массы тела, который относится к группе нейролептиков, но имеет довольно выраженный альфа и бета- адренолитический эффекты.
Бронхо- и спазмолитики
Эуфиллин остается препаратом выбора и оказывает выраженное кардиотоническое действие, активизирует дыхательные ферменты клетки, сукцинилгидрогеназу и цитохромную систему, дает бронхо- и сосудорасширяющий эффект, стимулирует сокращение миокарда, улучшает гемодинамику малого круга кровообращения. Вводится внутривенно из расчета 1 мл 2,4% раствора на год жизни 1 - 2 раза в сутки. Противопоказан при резком снижении артериального давления. Следует помнить, что эуфиллин повышает потребность миокарда в кислороде и при гипоксии может вызвать парадоксальный эффект.
Медицинская помощь при острой сердечной недостаточности
Для улучшения сократительной функции сердца используются сердечные гликозиды (препараты наперстянки) и синтетические катехоламины. Сердечные гликозиды используются для лечения в случаях развивающейся СН с клиникой застойных явлений. Терапевтичсский эффект сердечных гликозидов может быть получен при применении оптимальной дозы; меньшая доза неэффективна, а большая может вызвать токсический эффект. Правильно выбранная доза сердечных гликозидов является основным способом уменьшения проявлений СН. Непосредственное действие сердечных гликозидов на сердечную мышцу связано с влиянием на сократительные белки, энергообмен клеток и проницаемость клеточных мембран. За счет лучшего использования полезной энергии они повышают коэффициент полезного действия утомленной мышцы. Длительность систолы уменьшается, сердце становится способным преодолевать большее сопротивление. За счет увеличения диастолы желудочки больше заполняются кровью и со значительно большей силой выбрасывают кровь. Растет скорость кровотока и минутный объем крови.
Острая сердечная недостаточность - неотложная помощь
Первая мед помощь при острой сердечной недостаточности оказывается сердечными гликозидами. Среди которых используются: коргликон, строфантин, дигоксин, изоланид и др. Первые обладают более высоким коэффициентом элиминации. Полное клиническое действие строфантина наступает спустя 1-1,5 часа после введения, не наблюдается кумулятивного эффекта при использовании препарата в дозе 0,025 мг/кг массы тела через 8-10 часов. Коргликон оказывает строфантиноподобное действие в тех же дозах, но клинический эффект наблюдается быстрее, уже через 15-20 минут после введения препарата.
Эффект дигоксина возникает при использовании насыщения препаратом и создания в плазме постоянно действующей концентрации препарата. Для создания эффекта насыщения используют дозу 0,3-0,4 мг/кг массы тела, которую для быстрого насыщения вводят в 3-4 приема: первоначально вводится половинная доза, через 8 часов еще четверть от общей дозы насыщения, через 8 - 12 часов оставшаяся часть дозы. Для создания эффекта действия дигоксина рассчитывают поддерживающую дозу (1/4 от дозы насыщения), которую делят на два приема (через 12 часов) в сутки и начинают введение спустя 8 часов после последней дозы насыщения.
При использовании сердечных гликозидов необходимо проводить ежедневный ЭКГ-контроль, чтобы вовремя предотвратить развитие интоксикации. Клинически гликозидная интоксикация может проявляться в виде анорексии, вялости, раздражительности, рвоты, иногда брадикардии. На ЭКГ отмечается смещение сегмента S-T вниз, изменение зубца T, расширение Q-T, удлинение интервала PQ, появление экстрасистол. При появлении этих симптомов необходимо прекратить введение гликозидов, ввести внутривенно панангин, унитиол и иногда 20% раствор глюкозы.
Лечение сердечной недостаточности
Помощь при острой сердечно сосудистой недостаточности
Когда будет проводиться лечение, следует придерживаться одного общего и чрезвычайно важного правила: Преднагрузку необходимо соблюдать на оптимальном уровне, все время, контролируя степень перегрузки сердца; постнагрузка должна тщательно контролироваться и быть ниже расчетной нормы. Переливание крови, кровезаменителей и растворов при декомпенсированной сердечной недостаточности 1 степени строго контролируют, определяя ЦВД и давление в левом предсердии. Следует помнить, что при правожелудочковой недостаточности венозное давление может быть высоким, а давление в левом предсердии, несмотря на хороший венозный "подпор", - низким. Высокую постнагрузку обычно регулируют капельным введением натрия нитропруссида, подбирая оптимальную дозу. Дофамин опосредованно стимулирует как - адренорецепторы сердца, так и - адренорецепторы периферических артерий. За счёт возбуждения первых он оказывает положительное инотропное действие (сердечный выброс усиливается), а вторых - вызывает сужение сосудов и тем самым повышает АД. Добутамин увеличивает сердечный выброс, но может оказаться не способным повысить АД, поскольку общее периферическое сосудистое сопротивление будет снижено в ответ на возрастание сердечного выброса.
Сердечная недостаточность - лечение таблетками
- Добутамин, обладающий выраженной кардиотонической активностью (препарат выбора), показан при неотложной терапии СН с выраженным снижением систолической функции желудочков. Амринон в настоящее время считают вазодилататором со слабым положительным инотропным действием. Сочетание добутамина и амринона эффективнее одного добутамина при лечении больных с тяжёлой формой СН. Следует знать, что сердечные гликозиды усиливают выведение ионов К+ и при их назначении необходимо проводить дополнительную дотацию препаратами калия.
- Широко используются такие препараты при острой сердечной недостаточности, как синтетические катехоламины (инотропные препараты) в терапии лево- и правожелудочковой недостаточности. Наиболее распространненые в педиатрии допамин, добутамин, ингибиторы ФДЭ III - амринон. В зависимости от дозы отмечается различный эффект допамина (2 - 15-20 мкг/кг/мин). Добутамин используется в дозе 2-15 мкг/кг/минуту. Это предполагает использование шприцевых помп или специальных инфузионных аппаратов (насосов).
- Для улучшения метаболизма миокарда используются препараты калия (оротат калия, панангин), витамины группы В (В2, В6), рибоксин, АТФ, аспаркам и др. При подозрении на отек легких необходимо срочно начинать комплекс мероприятий направленных на восстановление свободной проходимости дыхательных путей и борьбу с гипоксией.
- Для прекращения пенообразования используются пеногасители (ингаляция кислорода со спиртом, ингаляция антифомпсиланом). При ингаляции последним уже спустя несколько минут уменьшается количество влажных хрипов в легких. В ряде случаев используется управляемая легочная вентиляция высококонцентрированными кислородными смесями с постоянным положительным давлением на выдохе, что способствует уменьшению пропотевания плазмы из легочных капилляров в альвеолы.
- Для уменьшения сосудистой проницаемости применяются витамины Р и С (аскорутин), глюконат и хлорид кальция. Последние используются очень осторожно при назначении гликозидов.
- При выраженном ацидозе используется 4% раствор бикарбоната натрия 2-3 мл на кг массы тела внутривенно медленно.
Очень важно в период, когда будет проводиться оказание помощи, правильно подбирать лекарственные средства, действующие непосредственно на миокард. Мониторинг и непрерывная регистрация показателей позволяют выбрать оптимальные лекарственные вещества и подобрать нужную дозу. Основными лекарственными средствами являются:
- адреналин,
- допамин,
- добутамин,
- сердечные гликозиды.
Успех лечения зависит от всесторонне собранной информации, квалифицированной ее интерпретации и осторожного, внимательного лечения. Малейшая ошибка при проведении вентиляции легких, коррекции постоянства внутренней среды, неправильный выбор лекарственных препаратов - все это может способствовать развитию декомпенсированной сердечной недостаточности 2 степени либо спровоцировать остановку сердца.

