Это острая вирусная инфекция с преимущественным вовлечением в патологический процесс нижних отделов респираторного тракта, с частым развитием бронхо-обструктивного синдрома. Из этой статьи вы узнаете основные причины и симптомы респираторно-синцитиальной инфекции, о том, как проводится лечение респираторно-синцитиальной инфекции, и какие меры профилактики вы можете проводить, чтобы оградить своего ребенка от этого заболевания.

Причины
Первый штамм PC-вируса выделен в 1956 г. американскими учеными во главе с J. Morris от шимпанзе, больных острыми респираторными заболеваниями. В 1957 г. R. Chanock с сотрудниками изолировали аналогичные вирусы у малышей с тяжелыми поражениями нижних дыхательных путей. Вирус респираторно-синцитиальной инфекции (PC-вирус) называется так потому, что в его названии отражено место его размножения (респираторный тракт) и вызываемые характерные изменения в культуре клеток - образование синцитиальных полей.
Этиология
Респираторно-синцитиальная инфекция у детей появляется из-за РНК-содержащих вирусов, относящихся к семейству Paramyxoviridae, роду Pneumovirus. Вирионы отличаются большой полиморфностью, чаще имеют округлую или нитевидную форму, величиной от 100-200 нм до 800 нм, содержат липо-протеидную оболочку. В отличие от других членов семейства, у PC-вирусов не выявлены гемагглютинин и нейраминидаза. Эталонными штаммами вирусов являются штаммы Лонг, Рэндалл и Шнайдер, идентичные по антигенной структуре. Все выделенные штаммы PC-вируса обладают единым комплементсвязывающим антигеном. Гетерогенность популяции РС-вирусов заключается в наличии подтипов (А, В), обнаружении высоковирулентных и слабовирулентных штаммов. РС-вирусы характеризуются высокой антигенной стабильностью, обладают тропностью к эпителию дыхательных путей, локализуются, преимущественно, в бронхах и бронхиолах.
Респираторно-синцитиальная инфекция у детей неустойчива в окружающей среде, термолабильны - инактивируются при температуре +37° С в течение 7 ч, а при +55° С - мгновенно; погибают при действии эфира, кислотонеустойчивы. В капельках слизи сохраняются от 20 мин до 6 ч. Хорошо переносят низкие температуры.
Вирус респираторно-синцитиальной инфекции культивируются в культуре клеток с развитием цитопатогенного эффекта - образованием обширных полей синцития (слияние многих клеток) по всему пласту клеток. Феномен гемадсорбции не выявлен.
Эпидемиология
Источник респираторно-синцитиальной инфекции - человек (больной и вирусоноситель). Больной наиболее заразен в течение 3-6 дней от начала заболевания. Продолжительность выделения вируса не превышает длительности клинических проявлений.
Механизм передачи: капельный. Путь передачи - воздушно-капельный; заражение через предметы не имеет существенного значения. Описан случай переноса вируса реципиенту вместе с трансплантированными органами.
Восприимчивость наибольшая у малышей первых двух лет жизни.
Сезонность и периодичность. Данная инфекция распространена повсеместно. В холодное время года регистрируются эпидемические вспышки, в межэпидемический период - спорадические случаи. Вспышки, вызванные PC-вирусом, возникают ежегодно, в основном среди ребят младшего возраста. Характерно быстрое распространение вируса в коллективе и высокая контагиозность с охватом всех детей, родившихся после последнего эпидемического подъема. Внутрибольничные вспышки респираторно-синцитиальной инфекции протекают с инфицированием не только пациентов, но и медицинского персонала.
Иммунитет после перенесения РС-инфекции нестойкий.
Патогенез
Входными воротами респираторно-синцитиальной инфекции является слизистая оболочка верхних дыхательных путей. PC-вирус размножается в цитоплазме эпителиальных клеток носоглотки. Возбудитель из места первичной локализации проникает в кровь. Стадия вирусемии продолжается не более 10 дней.
У ребят младшего возраста вирус бронхогенно и/или гематогенно распространяется в нижние отделы респираторного тракта. Наибольшая выраженность патологического процесса наблюдается в эпителии бронхов среднего и мелкого калибра, бронхиолах, альвеолах. В процессе пролиферации в них появляются многоклеточные сосочкообразные разрастания эпителия. Просветы бронхов и альвеол заполняются спущенным эпителием, воспалительным экссудатом, что приводит к нарушению бронхиальной проходимости. Развиваются типичные для РС-инфекции бронхиты и бронхиолиты с обструкцией дыхательных путей. В патогенезе заболевания большое значение имеет наслоение вторичной бактериальной флоры.
Элиминация вируса из макроорганизма и клиническое выздоровление наступают вследствие образования вирусспецифических секреторных и сывороточных антител.
Патоморфология
При морфологическом исследовании определяют диффузную гиперемию слизистой оболочки трахеи и крупных бронхов, выявляют скопление серозного экссудата. Легкие увеличены в объеме, с выраженной эмфиземой и участками уплотнения ткани в задних отделах. При гистологическом исследовании определяют выраженные изменения в мелких бронхах и бронхиолах, заполнение просвета спущенным эпителием, макрофагальными клетками и слизью; эпителий разрастается, группируется в многоядерные скопления, выступающие наподобие сосочков. В просвете бронхов нередко наблюдаются гигантские многоядерные клетки. В альвеолах содержится густой экссудат, изредка встречаются крупные многоядерные клетки, в цитоплазме которых обнаруживается вирусный антиген.

Симптомы РС-инфекции
Респираторно-синцитиальной инфекцией поражаются преимущественно дети первого года жизни. Восприимчивость к PC-инфекции у грудных детей составляет 100%, с возрастом она снижается. Инкубационный период 3 - 7 дней.
Респираторно-синцитиальная инфекция у детей чаще начинается постепенно, без повышения температуры тела или с незначительным ее подъемом, но может начинаться остро, бурно, с резким повышением температуры тела до 39°С и выше. Характерно появление признаков катаральных явлений со стороны верхних дыхательных путей. У всех больных при этой инфекции выявляются симптомы и признаки ринита: заложенность носа, утолщение слизистой оболочки носа, отечность ее, вначале необильные серозные, а затем серовато-слизистые выделения, кашель, чиханье, а иногда охрипший голос.
Инфекция сопровождается такими симптомами: повышением температуры тела, ухудшением аппетита, беспокойством, а иногда вялостью и сонливостью. Ребенок часто отказывается от груди из-за заложенности носа и затруднения дыхания через нос. Катаральные поражения верхних дыхательных путей – наиболее частый синдром при этом заболевании, но далеко не единственный. Признаки интоксикации, в отличие от гриппа, выражены нерезко. У старших иногда бывает головная боль, потеря аппетита, вялость, повышение температуры тела. Длительность болезни – от 2 до 10 дней.
Вирус респираторно-синцитиальной инфекции отличается другой важной особенностью: вовлечением в патологический процесс нижних дыхательных путей и развитием бронхиолитов и пневмоний.
Клиника заболевания
Клинические формы могут варьировать от стертых, легких до весьма тяжелых. У новорожденных и детей первого года жизни преобладают среднетяжелые и тяжелые формы болезни. Для респираторно-синцитиальной инфекции характерно умеренное поражение верхних отделов дыхательного тракта и более нижних отделов – острые бронхиолиты.
В начале болезни отмечается умеренное повышение температуры тела (до 37,5 °С), с нерезко выраженными катаральными симптомами в виде затрудненного носового дыхания, поверхностного редкого сухого кашля, необильного слизистого отделяемого из носовых ходов. Гиперемия зева, дужек, задней стенки глотки выражена незначительно. При легкой форме клинические симптомы исчезают в течение 3-7 дней.
Симптом респираторно-синцитиальной инфекции - дыхательная недостаточность
У детей раннего возраста в патологический процесс с первых дней заболевания вовлекается бронхолегочный аппарат. Усиливается кашель, который становится навязчивым, приступообразным. Снижается аппетит. В период разгара респираторно-синцитиальной инфекции быстро нарастают симптомы дыхательной недостаточности (учащение дыхания, периоральный цианоз), втяжение уступчивых мест грудной клетки, в легких внезапно повсеместно появляется обилие звучных мелкопузырчатых влажных хрипов вследствие нарушения бронхиальной проходимости в терминальном отделе бронхиального дерева.
Несоответствие выраженной дыхательной недостаточности и умеренной интоксикации – важная особенность клиники респираторно-синцитиальной инфекции. Физикальные изменения в легких подвергаются быстрому обратному развитию и через 3-7 дней не определяются. В крови – умеренная лейкопения, без выраженных сдвигов в формуле крови, нормальная или слегка увеличенная СОЭ. У некоторых детей в разгар заболевания в периферической крови наблюдают эозинофилию.
Кишечная дисфункция при респираторно-синцитиальной инфекции среди детей раннего возраста в период разгара или с 4 - 6-го дня заболевания выражается в виде кашицеобразного стула, без примесей, до 3-7 раз, и в короткие сроки стул нормализуется.
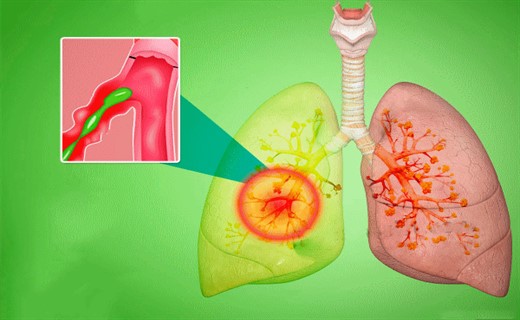
Бронхиолиты
Этот симптом респираторно-синцитиальной инфекции развивается обычно вслед за появлением катаральных явлений или одновременно с ним. Бронхиолит наступает внезапно, часто сопровождается повышением температуры тела до 38 – 39°С. Явления общей интоксикации при этом выражены обычно неявно, хотя сонливость, вялость, отказ от груди у маленького ребенка – не очень редкие признаки болезни. Они характеризуются резким ухудшением состояния, появлением признаков дыхательной недостаточности, беспокойством, учащением дыхания, втяжением уступчивых мест грудной клетки, синюшной окраской кожи, влажным частым кашлем.
Почти такими же признаками и симптомами сопровождаются пневмонии, которые вызываются как синцитиальным вирусом, так и бактериальной флорой. Бронхиолиты и пневмонии – это серьезные заболевания, которыми проявляется РСИ у малышей. Они наблюдаются преимущественно у детей раннего возраста и требуют тщательного и неотложного лечения.
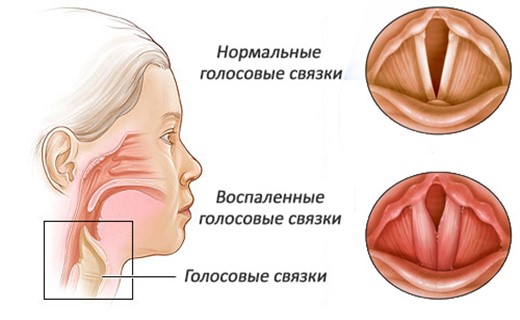
Круп
Поражение гортани (круп) характеризуется грубым, лающим кашлем, а затем осиплостью голоса, затрудненным вдохом. Круп обычно развивается внезапно, чаще ночью. К счастью, бывает реже, чем при парагриппозной инфекции.
Обструктивный синдром
Нередко на фоне респираторно-синцитиальной вирусной инфекции возникает обструктивный синдром. Он наблюдается чаще у малышей с проявлениями экссудативного диатеза, с повышенной чувствительностью к пищевым, медикаментозным аллергенам, с наследственно обусловленной аллергией. В основе механизма развития обструктивного синдрома лежит сужение просвета бронхов вследствие воспалительного отека и повышенной секреции слизистой, а также спазма бронхов. Синдром обструкции существенно нарушает общее состояние малыша, сопровождается одышкой, кашлем, нередко свистящими, слышными даже без фонендоскопа хрипами. Он имеет склонность к повторению и длительному течению.
Диагноз устанавливается по клинической симптоматике, подтвержденному выделению вируса из слизи носоглотки, по нарастанию титра антител, выявлению вирусного антигена в эпителии слизистой носа методом флюоресцирующих антител.
Повторное инфицирование PC-вирусом
Медленное нарастание специфических антител в ответ на развивающуюся инфекцию, а также отсутствие стойкого иммунитета после перенесенного заболевания создают возможность реинфицирования PC-вирусом. У детей первых месяцев жизни повторное инфицирование PC-вирусом (через 2-3 нед.) приводит к более тяжелому течению заболевания с развитием бронхиолита с обструктивным синдромом и гепатолиенального синдрома. Тяжелые формы заболевания с распространенным поражением бронхолегочного аппарата, выраженной дыхательной недостаточностью, обструктивным и гепатолиенальным синдромом наиболее часто наблюдают у детей первого года жизни с рахитом, гипотрофией, врожденными пороками развития.
Классификация
По типу:
Типичные.
Атипичные:
- стертая;
- бессимптомная.
По тяжести:
Легкая форма.
Среднетяжелая форма.
Тяжелая форма.
Критерии тяжести:
- выраженность синдрома дыхательной недостаточности;
- выраженность местных изменений.
По течению (по характеру):
Гладкое.
Негладкое:
- с осложнениями;
- с наслоением вторичной инфекции;
- с обострением хронических заболеваний.
Формы РС-инфекции
Типичные формы РС-инфекции (с преимущественным поражением бронхов и бронхиол).
Инкубационный период продолжается от 2 до 7 дней.
Начальный период. Начинается постепенно. У большинства мальчиков и девочек температура тела нормальная или субфебрильная. Катаральный синдром слабо выражен. Ринит проявляется затрудненным носовым дыханием и необильным серозным отделяемым из носовых ходов. Задняя стенка глотки и небные дужки слабо гиперемированы. Отмечается редкий сухой кашель.
Период разгара начинается через 2 - 3 дня от начала заболевания. У ребят младшего возраста развиваются симптомы дыхательной недостаточности вследствие вовлечения в патологический процесс нижних отделов респираторного тракта с преимущественным поражением мелких бронхов, бронхиол и альвеол. Развиваются бронхиты (острые, обструктивные) и бронхиолиты.
Характерно несоответствие тяжести поражения нижних отделов дыхательных путей (выражена ДН) высоте лихорадки (субфебрильная температура тела) и интоксикации (слабая или умеренная).
Температура тела повышается до 38° С, у грудничков первых 6 мес. часто остается нормальной. Симптомы интоксикации выражены умеренно, в основном, отмечаются снижение аппетита и нарушение сна, самочувствие ребенка нарушено незначительно. У малышей наиболее характерным проявлением РС-инфекции является бронхиолит. Кашель усиливается, становится коклюшеподобным - спазматическим, приступообразным, навязчивым, малопродуктивным.
Тяжесть состояния обусловлена бурно развивающейся дыхательной недостаточностью. Появляется выраженная экспираторная одышка до 60-80 в мин. с втяжением межреберных промежутков и эпигастральной области, участием вспомогательной мускулатуры и раздуванием крыльев носа. Существенно выражены другие признаки дыхательной недостаточности - бледность и мраморность кожи, периоральный или общий цианоз, возбуждение или адинамия, тахикардия. Развивается гипоксемия, в тяжелых случаях и гиперкапния. Для бронхиолита характерно эмфизематозное вздутие грудной клетки. Отмечается коробочный оттенок перкуторного звука. Печень и селезенка пальпируются ниже реберной дуги вследствие опущения диафрагмы. Аускультативно над легкими на фоне удлиненного выдоха выслушиваются обильные рассеянные мелкопузырчатые и крепитирующие хрипы, иногда - свистящие сухие. После кашля аускультативная картина не изменяется. При рентгенологическом обследовании выявляют эмфизему легочной ткани без очаговых воспалительных теней.
У ребят, особенно старше года, развивается острый бронхит, основным симптомом которого является сухой, быстро переходящий во влажный, кашель. Одышка наблюдается редко. Аускультативно бронхит характеризуется рассеянными сухими, средне- и крупнопузырчатыми влажными хрипами, уменьшающимися или исчезающими после кашля. Для клинической картины респираторно-синцитиальной инфекции характерно развитие обструктивного бронхита, который проявляется удлиненным и шумным выдохом. При аускультации выслушиваются обильные сухие свистящие хрипы, иногда крупно- и среднепузырчатые влажные, уменьшающиеся после кашля. Выявляется эмфизематозное вздутие легких. Тяжесть состояния, так же как и при бронхиолитах, определяется выраженностью дыхательной недостаточности.
Атипичные формы РС-инфекции
Атипичные формы респираторно-синцитиальной инфекции развиваются, в основном, у девочек и мальчиков старшего возраста и взрослых. Стертая форма характеризуется слабо выраженным катаральным синдромом, отсутствием лихорадки и интоксикации. Состояние ребенка удовлетворительное, самочувствие хорошее, сон и аппетит не нарушены. Выявляют симптомы назофарингита - незначительное серозное отделяемое из носовых ходов и легкую гиперемию задней стенки глотки. Бессимптомная форма: клинические проявления отсутствуют. Она диагностируется по нарастанию титра специфических антител в 4 раза и более в динамике исследования.
Формы РС-инфекции по тяжести
По тяжести выделяют легкую, среднетяжелую и тяжелую формы РС-инфекции.
Легкая форма развивается чаще у мальчиков и девочек старшего возраста. Она проявляется симптомами умеренно выраженного назофарингита. Дыхательная недостаточность отсутствует. Температура тела нормальная или субфебрильная. Симптомы интоксикации не выражены.
При среднетяжелой форме развиваются симптомы бронхиолита, острого бронхита, нередко с обструктивным синдромом и дыхательной недостаточностью I-II степени. У больного отмечают одышку до 60 в минуту с незначительным втяжением податливых мест грудной клетки при волнении, удлиненный и шумный выдох, периоральный цианоз, усиливающийся при беспокойстве и исчезающий при вдыхании кислорода. Ребенок беспокойный, возбужденный или вялый, сонливый. Возможно незначительное увеличение печени и селезенки. Температура тела субфебрильная, иногда нормальная. Симптомы интоксикации выражены умеренно.
При тяжелой форме развивается бронхиолит, обструктивный бронхит или бронхопневмония с дыхательной недостаточностью II-III степени. У больного отмечают: выраженную одышку в покое с участием вспомогательной мускулатуры, напряжением грудино-ключично-сосцевидной мышцы, резким втяжением межреберных промежутков и эпигастральной области, стойкий периоральный цианоз и акроцианоз. Ребенок вялый, адинамичный, дыхание шумное, свистящее на выдохе. При декомпенсации дыхательной недостаточности - одышка более 80 в минуту, периодически отмечаются брали- и апноэ, ослабление дыхания на вдохе, разлитой цианоз, кома и судороги. Температура тела субфебрильная; при пневмонии развивается гипертермия. Синдром интоксикации выражен. Возможно увеличение печени и селезенки, развитие сердечно-сосудистой недостаточности.
Формы РС-инфекции по длительности
Признаки дыхательной недостаточности имеют быструю обратную динамику (в течение 1 - 3 дней). Кашель и изменения в легких исчезают через 5-7 дней, иногда сохраняются до 2-3 нед. Инфекция имеет большое значение в формировании бронхиальной астмы и хронического бронхита.
Осложнения. Специфические (стенозирующие ларинготрахеиты и др.) Неспецифические - пневмонии, гнойные отиты.
Особенности PC-инфекции у детей раннего возраста
Наиболее восприимчивы к PC-инфекции малыши в возрасте от 4 мес. до 2 лет. У грудничков первого года жизни РС-инфекция в структуре ОРВИ занимает первое место. У новорожденных в ранние сроки развиваются бронхиолит и обструктивный бронхит, протекающие с симптомами дыхательной недостаточности II-III степени (для новорожденных обструктивные бронхиты и бронхиолиты не характерны). Быстрому развитию обтурации способствуют анатомо-физиологические особенности дыхательной системы (узкий просвет гортани, трахеи и бронхов, богатая васкуляризация слизистой оболочки, недоразвитие дыхательной мускулатуры и др.) Начало заболевания постепенное. Температура тела не превышает 38° С, а у новорожденных нередко остается нормальной. У больных развивается назофарингит, возникает приступообразный спастический кашель. Синдром интоксикации выражен незначительно. Часто встречаются пневмония, ателектазы и эмфизема легких. Характерно увеличение печени и селезенки. Возможны летальные исходы; в ряде случаев наступает внезапная смерть (синдром внезапной смерти).
Диагностика
PC-инфекцию диагностируют на основании характерной клинической картины бронхиолита с обструктивным синдромом, выраженной кислородной недостаточности при невысокой или нормальной температуре тела, при наличии соответствующей эпидемической ситуации - возникновении массового однотипного заболевания преимущественно среди детей раннего возраста.
Опорно-диагностические признаки респираторно-синцитиальной инфекции:
- характерный эпиданамнез;
- заболевание часто встречается у малышей первого года жизни;
- постепенное начало болезни;
- слабо выражен синдром интоксикации;
- температура тела субфебрильная;
- незначительный катаральный синдром;
- типично поражение нижних отделов респираторного тракта (бронхиолит, обструктивный бронхит);
- выраженная дыхательная недостаточность с быстрой обратной динамикой;
- несоответствие между тяжестью поражения нижних отделов дыхательных путей и выраженностью лихорадки.
Лабораторная диагностика является решающей при постановке диагноза РС-инфекции.
Выявление антигенов PC-вируса в клетках цилиндрического эпителия носоглотки проводят методом прямой или непрямой иммунофлюоресценции.
Серологическую диагностику РС-инфекции осуществляют с помощью РСК или РН при исследовании парных сывороток, взятых с интервалом 10-14 дней. Диагностическим является нарастание титра специфических антител в 4 раза и более.
Вирусологическая диагностика - выделение PC-вируса в культуре ткани.
В анализе крови отмечают нормоцитоз, иногда - умеренную лейкопению, лимфоцитоз, эозинофилию.
Дифференциальную диагностику РС-инфекции проводят с другими ОРВИ, а также с аллергическим бронхитом и бронхиальной астмой, коклюшем.
Аллергический бронхит развивается с отягощенным аллергологическим анамнезом, характеризуется упорным рецидивирующим течением, наличием сопутствующих аллергических поражений кожи, а также эозинофилией.
При бронхиальной астме отмечаются приступы удушья, снимающиеся спазмолитическими препаратами.
У больных коклюшем катаральные явления (кроме кашля) отсутствуют, температура тела нормальная. Характерны приступообразный судорожный кашель, задержки и остановки дыхания, надрыв или язвочка уздечки язычка. В анализе крови: лейкоцитоз и лимфоцитоз при нормальной СОЭ.

Лечение
Когда диагностирована РС инфекция, больным назначают постельный режим на весь острый период. Госпитализации подлежат малыши с тяжелой формой болезни, раннего возраста - со среднетяжелой, а также при развитии осложнений.
Диета соответствует возрасту, пища механически и химически щадящая, богатая витаминами.
Лечение медикаментами
Этиотропная терапия. Больным с тяжелыми формами назначают высокотитражный к PC-вирусу иммуноглобулин, иммуноглобулин нормальный человеческий донорский, чигаин, интерферон лейкоцитарный человеческий, ремантадин, рибавирин (виразол).
Патогенетическая и симптоматическая терапия направлена, в первую очередь, на борьбу с дыхательной недостаточностью и восстановление бронхиальной проходимости. Больным проводят оксигено- и аэрозолетерапию, назначают бронхолитики (эуфиллин), десенсибилизирующие препараты (тавегил), по показаниям, глюкокортикоиды (преднизолон).
С первого дня болезни применяют отхаркивающие средства - туссин, микстуры с термопсисом, алтеем, теплое питье - чай с малиной, молоко с "Боржоми", бромгексин, ацетилцистеин; проводят ЛФК, дыхательную гимнастику, вибрационный массаж. Показаны физиотерапевтические процедуры - УВЧ, электрофорез эуфиллина, платифиллина, аскорбиновой кислоты. Антибактериальную терапию назначают детям раннего возраста с тяжелыми формами болезни, при развитии бактериальных осложнений.
Диспансерное наблюдение. Диспансерному наблюдению в течение 1 года у педиатра подлежат реконвалесценты осложненных форм PC-инфекции: после пневмонии осмотр проводят через 1, 3, 6, 12 мес, после рецидивирующего бронхита - через 6-12 мес. Консультации пульмонолога и аллерголога, а также лабораторное обследование осуществляют по показаниям.
Противовирусная терапия
- «Рибавирин» при PC-инфекции (ингаляционная форма);
- возможно применение «Арбидола», «Тилорона», «Инозина», «Пранобекса».
Синдромная терапия проводится согласно соответствующим протоколам лечения бронхиолита, острой дыхательной недостаточности, сердечной недостаточности, синдрома крупа.
Альтернативная терапия
Базисная АГТТ:
- «Энгистол», «Грипп-Хеель» (по инициирующей схеме);
- «Лимфомиозот»;
- «Эуфорбиум композитум С» (назальный спрей).
Дополнительная антигомотоксическая терапия:
- «Траумель С» (таблетки);
- «Вибуркол» (ректальные свечи);
- «Ангин-Хеель С»;
- «Эхинацея композитум С» (ампулы).
В большинстве случаев лечение респираторно-синцитиальной инфекции проводится в домашних условиях. Ребенку назначают арбидол, анаферон или гепон или другие иммунокоррегирующие средства, а также симптоматические средства, как и при других ОРВИ. Показаны мукалтин, микстура с алтеем,термопсисом, бикарбонатом натрия. В тяжелых случаях необходима госпитализация. При сочетании обструктивного синдрома с пневмонией назначают антибиотики.
Профилактика
Неспецифическая профилактика предусматривает раннее выявление и изоляцию больных (до полного клинического выздоровления). Во время вспышек PC-инфекции в детских коллективах и стационарах особое внимание обращают на санитарно-гигиенические мероприятия: ношение медицинскими работниками четырехслойных марлевых масок, регулярную смену спецодежды обслуживающим персоналом, систематическое мытье рук с использованием дезинфицирующих растворов. Проводят влажную уборку мыльно-щелочными растворами, проветривание помещений и обработку воздуха бактерицидными лампами. Прекращают прием и перевод ребят из одной группы или палаты в другую. В очаге контактным ребятам раннего возраста, особенно ослабленным, рекомендуется проведение пассивной иммунизации нормальным человеческим иммуноглобулином. С целью экстренной профилактики PC-инфекции в очаге назначают препараты, повышающие защитные силы ребенка - лейкоцитарный человеческий интерферон, индукторы эндогенного интерферона, чигаин, иммунал, ремантадин, оксолиновую мазь.

